民以食為天,但吃的東西、方式不對,卻可能讓身體長出癌症。根據衛福部2018年的統計資料,連續37年蟬聯國人十大死因榜首的癌症,雖然發生率最高還是大腸直腸癌,但發生人數年年下降;而值得注意的是,食道癌在20年來,發生率已經漲到3倍,死亡率也在增加。
而食道癌就跟其他癌症一樣,在早期的時候都沒什麼症狀,但治癒率最高,等到真的出現吞嚥困難等症狀的時候,通常都已經是晚期了,但如果進入晚期,就必須切除食道,同時配合化療、放療;雖然切除的時候,可以用一小段大腸來代替,對於之後吃東西還是會有些不方便。
傳統的食道癌手術方式
食道切除術:將受癌細胞浸潤的食道割除,同時一併切除靠近食道的淋巴結。
食道胃切除術:如果是腫瘤比較靠近食道下方的胃部,或是癌症類型屬於食道腺癌,此時手術必須切除胃的一部份,剩下的胃就直接接到上端的食道;但如果剩下的胃與食道距離太遠,會切除一段大腸來代替被切除的食道,讓患者還可以進食。
造廔:對於食道「完全阻塞」的病患,可考慮全切除食道,以「胃造廔」或「空腸造廔」來進行胃腸灌食。
這些手術對於患者來說,雖然可以清除病灶,但卻有「可能無法跟以前一樣順利進食」的缺點,這時候,早期發現就顯得特別重要。

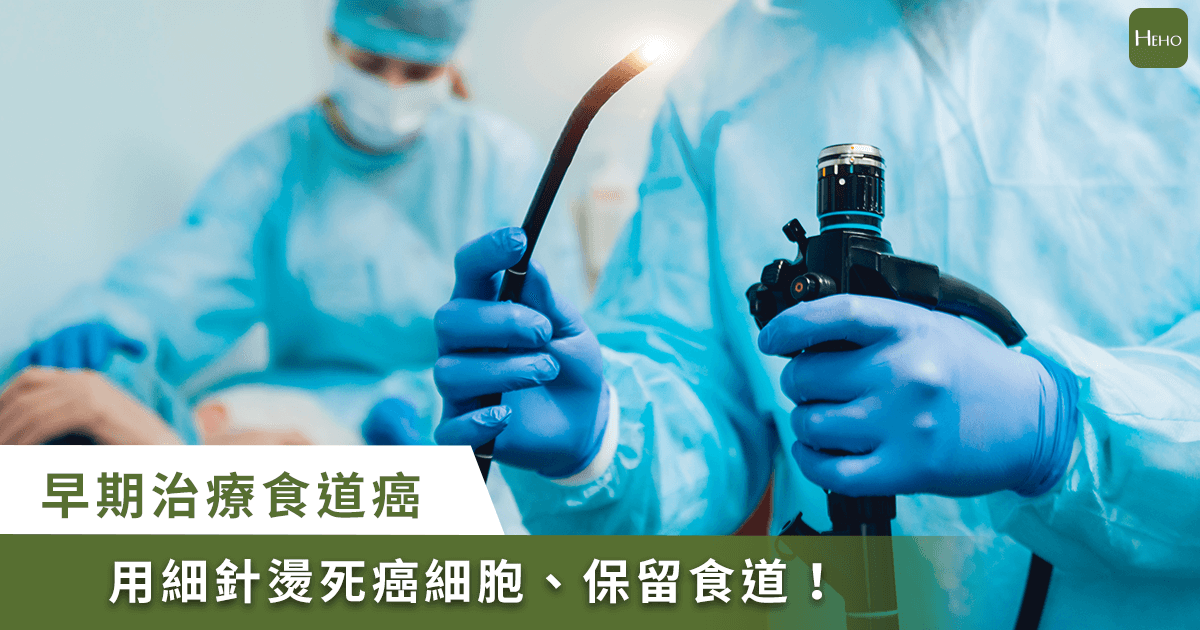
用細針燙死癌細胞、保留食道,治癒率達9成
不過其實還在1期的食道癌,還可以用「內視鏡熱射頻燒灼」,用一根細細的內視鏡探入食道內,進行癌細胞的燒灼、刮除,就像用細細的針把癌細胞燙死;幾星期後,食道內會再長出新的正常細胞,就會逐漸恢復到原來的樣子。
這個作法不但可以根除早期的食道黏膜腫瘤,同時均勻地將食道表皮燒灼於固定深度(0.1cm)內,比較不會出現燒灼過深而產生「食道穿孔」或「術後食道狹窄」的併發症;同時不需要切除食道、而且成功治癒率達到9成以上。對於台灣常見的食道麟狀上皮癌,也特別有效果。
雖然對於食道腺癌的效果沒有像鱗狀上皮癌這麼好,但針對食道腺癌的「前期」,也就是胃食道逆流引起的巴瑞特氏食道(Barrett’s esophagus,BE),也可以用這個方法治療。
巴瑞特氏食道
靠近胃賁門的食道黏膜細胞在正常狀態下,是平滑、扁平的,但在反覆的刺激下,會一個一個豎起變成「柱狀」,而這就稱為「巴瑞特氏食道」;多半是因為胃食道逆流而引起,而食道腺癌有50%就是這種食道症候群引起的。
不過,並非所有食道癌的癌細胞都可以被「燙死」,目前只適用在早期食道癌、巴瑞特氏食道;如果癌細胞已經侵犯到深層的黏膜、或是出現轉移、或是黏膜凹凸不平,還是要用傳統的手術、放療、化療等方式治療。
這幾個檢查,幫你早期揪出食道癌!
不過雖然食道癌很難被發現,但要檢查卻很容易,因為在照胃鏡的時候,其實可以一起看到食道的狀況,是不是有腫瘤、破損也可以看得清清楚楚,所以只要定期照胃鏡,也是定期保養食道的方式。
另外一個檢查則是「食道功能蠕動壓力測試」,因為很多食道癌的原因是來自「胃食道逆流」,而胃食道逆流又有大約30%的人,是因為食道蠕動有障礙才造成胃酸逆流到食道。
所以只要出現胃食道逆流的症狀,其實就可以去做這類的檢查,早點發現自己食道的症狀。
文/盧映慈 圖/何宜庭
延伸閱讀